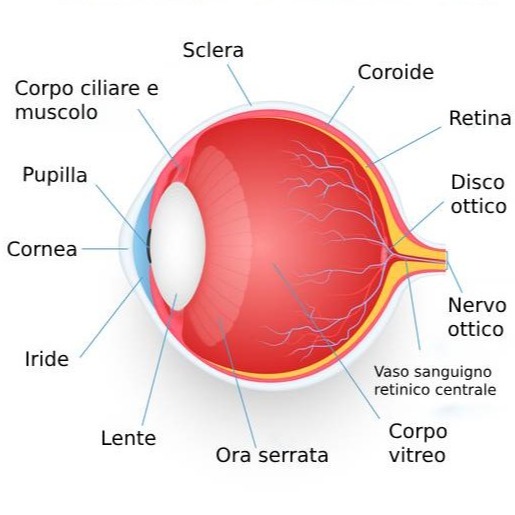
Morbo di Basedow
Il Morbo di Basedow Graves è una malattia cronica autoimmune, che si presenta tra i 30 e i 40 anni, e colpisce soprattutto il sesso femminile. Si tratta di una condizione patologica in cui il sistema immunitario riconosce estranea all’organismo la tiroide e la attacca, producendo degli anticorpi contro il recettore del TSH (TSH-receptor antibodies, TRAb), situati sulle cellule tiroidee. I recettori vengono stimolati dagli anticorpi e inducono una iperproduzione di ormoni tiroidei, T3 e T4.
Una percentuale variabile di pazienti con morbo di Basedow, compresa tra il 25% e il 50%, ha un coinvolgimento oculare, che, nel 5% dei casi, è grave. I problemi agli occhi possono precedere, seguire o comparire in concomitanza all’ipertiroidismo, l’aumento degli ormoni tiroidei prodotti dalla ghiandola.
In questo articolo, andremo ad approfondire proprio gli aspetti del coinvolgimento oculare.
 Cause
Cause
La causa dell’oftalmopatia tiroidea, ovvero del coinvolgimento oculare che si ha nei casi di ipertiroidismo, è una risposta autoimmune specifica dell'organo.
I fattori che favoriscono lo sviluppo della malattia sono:
- predisposizione genetica;
- età;
- sesso femminile;
- un importante fattore di rischio per lo sviluppo di danni agli occhi è il fumo di sigaretta. Il rischio aumenta proporzionalmente al numero di sigarette fumate giornalmente.
 Sintomi
Sintomi
Si può avere solo un lieve fastidio, con sensazione di bruciore, di sabbia negli occhi e di corpo estraneo, intolleranza alla luce e abbondante lacrimazione. Si possono però avere anche quadri più severi e, a tal proposito, si distinguono due stadi:
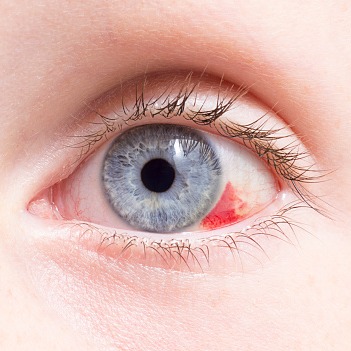
- congestizio: l’occhio appare rosso e dolente. Il dolore può peggiorare col movimento degli occhi. Di solito questa fase si risolve nel giro di tre anni. In questo periodo il rossore può essere particolarmente marcato in corrispondenza dei punti in cui si inseriscono i muscoli extraoculari retti orizzontali;
- fibrotico: l’infiammazione è ormai spenta, e l’occhio non è più rosso e non fa male, ma residuano gli esiti della malattia, spesso con limitazioni dei movimenti oculari o cicatrici corneali. I muscoli extraoculari, ovvero quelli che regolano i movimenti degli occhi, possono aumentare di volume, fino a 8 volte in più delle dimensioni di partenza, a causa di un evento infiammatorio che richiama liquidi e che nel tempo può rovinare le fibre di cui sono composti i muscoli stessi. Se i muscoli non funzionano più bene si possono avere strabismi, visione doppia, compressione del nervo ottico. La motilità dell’occhio, dunque, è ristretta prima per lo stato infiammatorio in corso, poi per la fibrosi dei muscoli.
I principali movimenti deficitari dell’occhio sono:
- limitazione del movimento dell’occhio verso l’esterno, per interessamento del muscolo retto laterale;
- difficoltà a sollevare lo sguardo quando viene compromesso il muscolo retto inferiore;
- difficoltà a girare l’occhio verso l’interno per il coinvolgimento del retto mediale;
- incapacità di abbassare l’occhio se la fibrosi interessa il retto superiore.
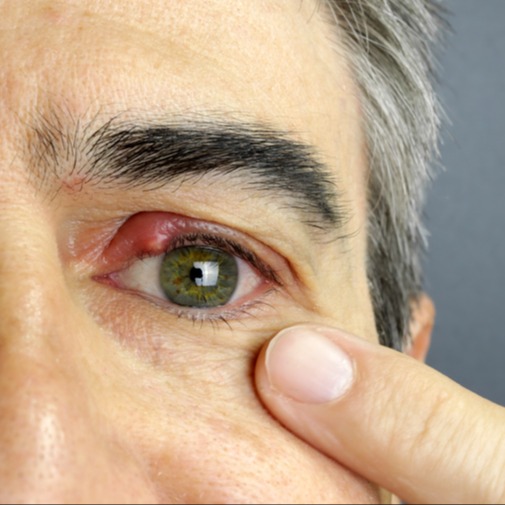
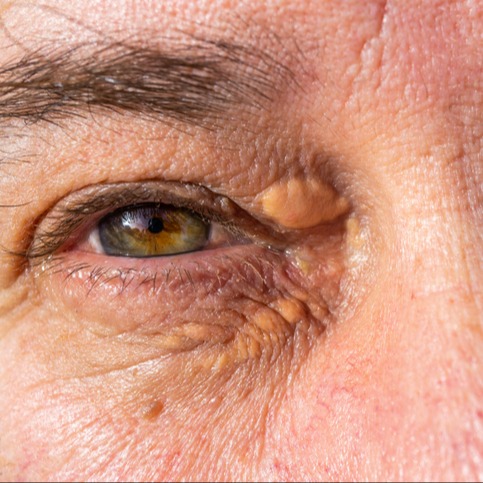
Si può avere il segno di Moebius con difficoltà nella visione da vicino. Può, inoltre, aumentare il volume del contenuto dell’orbita, sempre per il processo infiammatorio in atto, con aumento della pressione dentro l’orbita. L’occhio sembrerà più sporgente all’ esterno, causando un caratteristico sguardo “spaventato”. La palpebra superiore, e in parte anche quella inferiore, saranno più retratte, accentuando l’aspetto sporgente dell’occhio e aumentandone la superficie esposta, e quindi anche la secchezza oculare e la superficie di evaporazione della lacrima.
La retrazione della palpebra avviene ben nel 50% dei casi. Viene scoperta la parte bianca dell’occhio, normalmente coperta dalla palpebra: la sclera, sopra e sotto l’iride, la parte colorata dell’occhio. La retrazione peggiora quando lo sguardo è rivolto verso il basso. Può portare a complicanze, quali vere e proprie ulcere della cornea.
Se l’infiammazione coinvolge la ghiandola lacrimale, che viene infiltrata dalle cellule infiammatorie e non lavora più bene, si può avere una spiccata secchezza oculare, causata da una produzione deficitaria di lacrime.
 Diagnosi
Diagnosi
La diagnosi si esegue tramite:
- studio della motilità oculare, ovvero valutazione dei movimenti dell’occhio;
- esame della vista, per evidenziare eventuali cali visivi correlati;
- misurazione della pressione dell’occhio, per escludere la presenza di un aumento della pressione intraoculare che può essere scambiato per glaucoma, invece, è causato dallo stato; infiammatorio con aumento di pressione intraorbitaria;
- campo visivo computerizzato, per evidenziare eventuali danni al nervo ottico;
- schermo di Hess Lancaster in caso di eventuale visione doppia;
- test per la secchezza oculare come il BUT e lo Schirmer test;
- esoftalmometria di Hertel, un esame che permette di misurare oggettivamente quanto l’occhio possa sporgere in conseguenza della malattia, e che consente di quantificare eventuali variazioni nella fase di follow-up;
- TC, per rilevare l’ingrossamento muscolare o cambiamenti nel contenuto dell’orbita;
- RM, per lo studio del nervo ottico e per indagare il rischio di compressione all’apice dell’orbita;
- PEV, per valutare il funzionamento del nervo ottico.
 Rischi
Rischi
Il rischio, nei casi più gravi, quando la palpebra non copre adeguatamente l’occhio chiudendosi, è di arrivare alla formazione di cicatrici a livello della cornea, la parte trasparente più anteriore dell’occhio, che compromettono anche seriamente la qualità visiva.
Altro importante rischio è che la compressione dei tessuti e dei muscoli ingrossati sui vasi sanguigni, che passano attraverso l’apice dell’orbita e, quindi, sul nervo ottico, con conseguente danneggiamento del nervo ottico e severo calo visivo, soprattutto della visione centrale, non risolvibile con lenti.
Nel caso in cui venga colpito il nervo ottico, i colori appariranno meno vividi, brillanti, si avrà una minore sensibilità alla luce, con alterazioni della risposta della pupilla agli stimoli luminosi. Attenzione alla diagnosi differenziale con il glaucoma. Infatti, un danneggiamento del nervo ottico causato da oftalmopatia tiroidea può dare dei difetti al campo visivo, che possono essere scambiati per alterazioni dovute al glaucoma, anche perché si possono associare ad aumento della pressione dell’occhio.
 Cure e Trattamenti
Cure e Trattamenti
Nella prima fase della malattia, si può dormire sollevando il capo con due o più cuscini. Si può ricorrere ad un utilizzo frequente di sostituti lacrimali o lacrime artificiali, per alleviare i sintomi causati dall’occhio secco.
Durante la notte o i sonnellini pomeridiani, si possono chiudere meglio le palpebre che si sono ritratte, tramite l’utilizzo di appositi cerottini, molto delicati, che si chiamano steril strip. Il primo farmaco approvato negli Stati Uniti nel 2020, per trattare l'oftalmopatia tiroidea, è il Teprotumumab, un anticorpo monoclonale umano, che inibisce il recettore del fattore di crescita 1 insulino-simile. Serve a spegnere l'infiammazione e a far migliorare la "protrusione" degli occhi, e di conseguenza a far diminuire la difficoltà a chiudere gli occhi, il fastidio alla luce e la visione doppia.
Il trattamento farmacologico dei casi più gravi è il metilprednisolone per via endovenosa, in seguito si procede eventualmente alla decompressione chirurgica dell’orbita.
Le procedure chirurgiche che si possono attuare sono:
- decompressione dell’orbita, da fare per prima per scongiurare danni al nervo ottico e per ridurre l’aspetto sporgente dell’occhio. Se la si facesse dopo potrebbe influire sulla posizione delle palpebre e sul funzionamento dei muscoli extraoculari. Ecco perché invece si sceglie di farla per prima;
- interventi per lo strabismo. Si procede ad un intervento chirurgico sui muscoli extraoculari, se si vede doppio in posizione primaria, ovvero con la testa dritta come la si tiene di solito. Per ricorrere alla chirurgia, però, la malattia deve essersi stabilizzata da almeno 6 mesi. L’intervento da eseguire è una recessione, ovvero un indebolimento, dei muscoli retti extraoculari fibrotici;
- Intervento sulle palpebre, per posizionarle meglio e coprire nuovamente la parte che era stata scoperta permettendo una corretta e completa chiusura degli occhi durante il sonno ed evitando l’insorgenza di complicanze.
Bibliografia
- González-García A, Sales-Sanz M. Treatment of Graves' ophthalmopathy. Med Clin (Barc). 2021 Feb 26;156(4):180-186.
- Bartalena L, Tanda ML. Current concepts regarding Graves' orbitopathy. J Intern Med. 2022 Nov;292(5):692-716.
- Smith TJ. Teprotumumab in Thyroid-Associated Ophthalmopathy: Rationale for Therapeutic Insulin-Like Growth Factor-I Receptor Inhibition. J Neuroophthalmol. 2020 Mar;40(1):74-83.
- Bellot L, Graber M, Laurent C, Mouriaux F. Ocular hypertension and optic neuropathies secondary to dysthyroid orbitopathy: Review of the literature. J Fr Ophtalmol. 2021 Oct;44(8):1256-1261.
- Pichard T, Paillard A, Santallier M, Criniere L, Pierre P, Pisella PJ, Laure B, Arsene S. Surgical management of strabismus in dysthyroid orbitopathy: A retrospective single-center study of 32 cases. J Fr Ophtalmol. 2018 Oct;41(8):687-695.
- Leray B, Imbert P, Thouvenin D, Boutault F, Caron P. Diagnosis and treatment of dysthyroid orbitopathy: a multidisciplinary disease. J Fr Ophtalmol. 2013 Dec;36(10):874-85.
- Johnson BT, Jameyfield E, Aakalu VK. Optic neuropathy and diplopia from thyroid eye disease: update on pathophysiology and treatment. Curr Opin Neurol. 2021 Feb 1;34(1):116-121.
- Douglas RS, Kahaly GJ, Ugradar S, Elflein H, Ponto KA, Fowler BT, Dailey R, Harris GJ, Schiffman J, Tang R, Wester S, Jain AP, Marcocci C, Marinò M, Antonelli A, Eckstein A, Führer-Sakel D, Salvi M, Sile S, Francis-Sedlak M, Holt RJ, Smith TJ.
- Teprotumumab Efficacy, Safety, and Durability in Longer-Duration Thyroid Eye Disease and Re-treatment: OPTIC-X Study Ophthalmology. 2022 Apr;129(4):438-449.
- Jain AP, Jaru-Ampornpan P, Douglas RS. Thyroid eye disease: Redefining its management-A review. Clin Exp Ophthalmol. 2021 Mar;49(2):203-211. Mavridis T, Velonakis G, Zouvelou V. Painful Diplopia: Do Not Forget Thyroid-Associated Ophthalmopathy. Am J Med. 2021 Apr;134(4):e239-e240.
- Law KM, Woo GC. Thyroid disease induced diplopia. Clin Exp Optom. 2009 Jan;92(1):30-3.
- Chin YH, Ng CH, Lee MH, Koh JWH, Kiew J, Yang SP, Sundar G, Khoo CM. Prevalence of thyroid eye disease in Graves' disease: A meta-analysis and systematic review. Clin Endocrinol (Oxf). 2020 Oct;93(4):363-374. Leggi altro...
L'informazione presente nel sito deve servire a migliorare, e non a sostituire, il rapporto medico-paziente. In caso di disturbi e/o malattie rivolgiti al tuo medico di base o ad uno specialista.
Cerca i migliori specialisti che si occupano di Morbo di BasedowRevisione Scientifica

Trova il Medico più adatto alle tue esigenze.