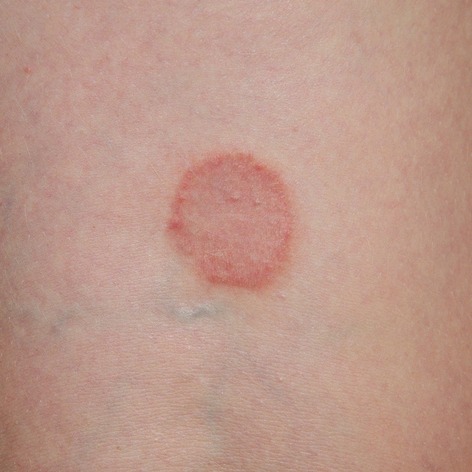
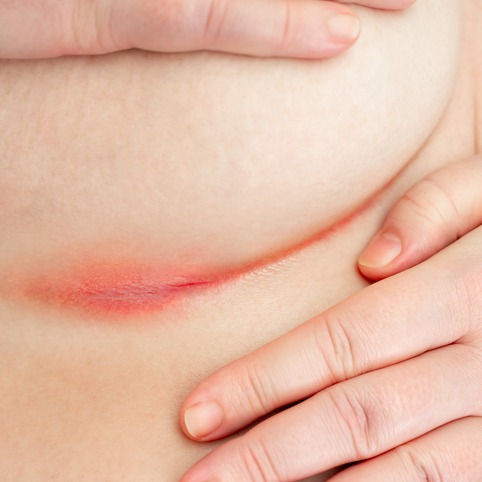
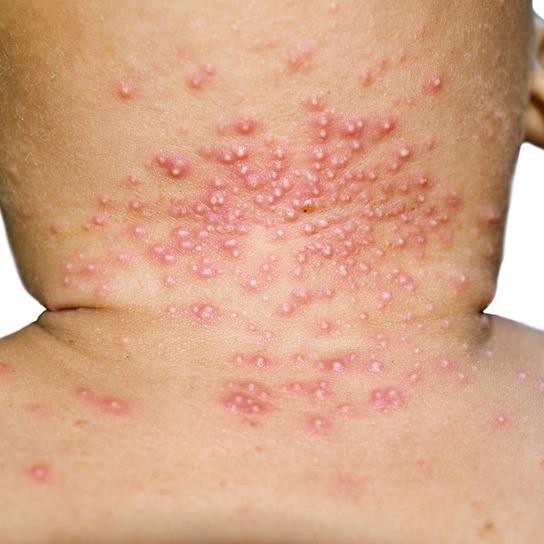
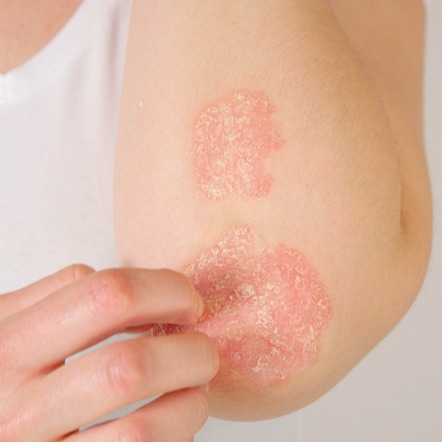
La psoriasi è una malattia della pelle che si manifesta con la comparsa di macchie arrossate con contorni netti, generalmente ricoperte da squame di colore bianco-argenteo. Solitamente, queste chiazze non danno luogo a prurito.
A essere colpito della psoriasi è circa il 2-3% della popolazione, senza particolari distinzioni in termini di età e sesso. Nella maggior parte dei casi, i pazienti mostrano poche lesioni, generalmente controllabili con alcune terapie locali; tuttavia, la psoriasi, talvolta, può manifestarsi anche in forme molto più aggressive, che possono peggiorare sensibilmente la qualità della vita.
Ha la tendenza a presentare periodi di latenza con decorso imprevedibile; si possono avere remissioni con solo modeste manifestazioni residue e ricadute con piccole espressioni.
Approfondimenti
 Cause
Cause
La psoriasi è una malattia infiammatoria immunomediata ossia la cui genesi è da ricercarsi nella risposta dell’organismo ad alcuni fattori, che possono essere di tipo genetico, immunologico e ambientale. Pertanto, si può parlare della psoriasi come di una malattia multifattoriale.
La malattia provoca un’alterazione nel processo di proliferazione e maturazione delle cellule che costituiscono l’epidermide. In questa alterazione, un ruolo importante è svolto dalla risposta immunitaria dell’organismo, a cui partecipano i linfociti T. Ne consegue, quindi, un processo infiammatorio, contrassegnato da:
- dilatazione dei vasi sanguigni superficiale;
- produzione di mediatori dell’infiammazione (citochine);
- comparsa di squame sulla cute.
L’insorgenza delle manifestazioni della psoriasi può essere anche causata dalla presenza di alcuni fattori esterni, tra cui:
- infezioni (es. tonsilliti da streptococco, che possono dar luogo a una psoriasi guttata);
- farmaci;
- microtraumi (le lesioni compaiono anche in aree cutanee interessate da altre lesioni).
 Sintomi
Sintomi
Le lesioni tipiche della psoriasi possono essere disperse su tutto il corpo o limitate ad alcune aree specifiche (es. gomiti, ginocchia), con la gravità che dipende dalla forma della patologia. Infatti, la psoriasi può comparire in diverse forme, classificate come:
- psoriasi a chiazze: è la più comune; di solito colpisce le superfici degli estensori di ginocchia, gomiti, cuoio capelluto e tronco. Sui palmi delle mani e sulle piante dei piedi, la pelle può presentare alcuni aspetti particolari, come aree poco demarcate ed eritematose o una superficie molto ispessita;
- psoriasi guttata: come suggerisce il nome, si manifesta con delle piccole chiazze, simili a gocce, sparse sulla cute;
- psoriasi inversa: coinvolge le grandi pieghe (sottomammarie, ascellari e genitali) con la comparsa di aree essudative e lucide;
- psoriasi del cuoio capelluto: colpisce circa metà dei pazienti; dà luogo alla comparsa di chiazze sul cuoio capelluto senza causare la perdita dei capelli;
- psoriasi pustolosa: colpisce i palmi delle mani e le piante dei piedi, dando luogo a pustole sterili.
In alcuni casi, la psoriasi può coinvolgere anche le unghie, dando luogo a piccoli avvallamenti "a ditale da cucito" della loro superficie, ispessimenti del letto ungueale o scollamenti dello stesso (onicolisi).
Circa nel 10% dei pazienti, la psoriasi può dare luogo a una manifestazione di artrite, colpendo le articolazioni di mani, piedi e, talvolta, grandi articolazioni. Molto più rare sono la psoriasi eritrodermica e psoriasi dell'area del pannolino nel bambino.
 Diagnosi
Diagnosi
La psoriasi può essere diagnosticata su base clinica. Generalmente, infatti, l’esame clinico nei pazienti con psoriasi porta all’individuazione di macule eritematose, papule e placche squamose argentate che si sviluppano su un eritema lucido. Quando le squame vengono rimosse, spesso compaiono piccole gocce di sangue, fuoriuscite dai vasi sanguigni presenti. In genere, la diagnosi differenziale viene svolta rispetto alla dermatite seborroica o infezione micotica.
Per la psoriasi, nei fatti, non esiste una metodica di analisi specifica. In alcuni casi, gli esami di laboratorio si possono rivelare utili per avere alcune indicazioni; per esempio, il livello di 25-idrossi-vitamina D (25-OHD) risulta sensibilmente più basso in alcune malattie sistemiche, psoriasi inclusa. Altri valori di interesse nella diagnosi sono: fattore reumatoide, VES e acido urico.
La diagnosi dell’artrite psoriasica è possibile mediante l’esecuzione di esami radiografici e l’associazione con esami di laboratorio che consentano di distinguerla dalla gotta e dall’artrite reumatoide.
 Rischi
Rischi
La psoriasi, secondo studi recenti, può associarsi con altre malattie sistemiche. Nelle forme più gravi, per esempio, la condizione può costituire un fattore di rischio per altre patologie con simili percorsi infiammatori, come:
- alcune malattie cardiovascolari;
- obesità;
- diabete;
- sindrome metabolica;
- artrite psoriasica;
- uveite;
- Morbo di Crohn;
- steatosi epatica.
 Cure e Trattamenti
Cure e Trattamenti
In base all’entità e all’estensione delle manifestazioni psoriasiche, le terapie possono variare anche significativamente. In genere, per il trattamento della malattia si opta soprattutto per dei trattamenti personalizzati in base alla condizione del paziente.
In generale, le terapie si basano sull’uso di preparazioni ad azione topica (es. creme, unguenti e pomate) che riducono o rimuovono le squame o alcuni ad azione più mirata (es. analoghi della vitamina D o inibitori della calcineurina); talvolta, si possono prescrivere delle formulazioni topiche di corticosteroidi (cortisone) e retinoidi (tazarotene). Queste terapie locali sono in genere associate a farmaci somministrati per via generale. Di solito, però, l’uso di cortisonici può dare luogo a un effetto rimbalzo dopo l’interruzione, con una ricomparsa dei sintomi.
Nei casi più gravi e invalidanti, le strategie terapeutiche coinvolgono l’uso di:
- retinoidi (derivati della vitamina A che influenzano che riducono la proliferazione cellulare);
- farmaci antimetabolici-antinfiammatori (metotrexato);
- immunosoppressori (es. ciclosporine);
- farmaci biologici (inibitori di TNF e interleuchine), riservati a casi di particolare gravità e persistenza dopo altre cure; casi nei quali sono presi in considerazione effetti secondari, età e sesso del paziente.
Tra le strategie alternative, rientrano alcune terapie come l’elioterapia o la fototerapia con radiazioni UV terapeutiche: (PUVA, UVB a banda stretta).
Bibliografia
- Boehncke WH, Schön MP. Psoriasis. Lancet. 2015 Sep 5;386(9997):983-94.
- Kamiya K, Kishimoto M, Sugai J, Komine M, Ohtsuki M. Risk Factors for the Development of Psoriasis. Int J Mol Sci. 2019 Sep 5;20(18):4347.
- Rendon A, Schäkel K. Psoriasis Pathogenesis and Treatment. Int J Mol Sci. 2019 Mar 23;20(6):1475.
- Oji V, Luger TA. The skin in psoriasis: assessment and challenges. Clin Exp Rheumatol. 2015 Sep-Oct;33(5 Suppl 93):S14-9.
- López-Ferrer A, Laiz A, Puig L. Psoriatic arthritis. Med Clin (Barc). 2022 Jul 8;159(1):40-46.
L'informazione presente nel sito deve servire a migliorare, e non a sostituire, il rapporto medico-paziente. In caso di disturbi e/o malattie rivolgiti al tuo medico di base o ad uno specialista.
Cerca i migliori specialisti che si occupano di PsoriasiRevisione Scientifica

Trova il Medico più adatto alle tue esigenze.