Dispareunia
Quando si parla di dispareunia ci si riferisce ad una condizione che comporta dolore, associata al rapporto sessuale.
Sebbene il dolore si presenti più comunemente durante il coito, esso può anche insorgere prima o dopo il rapporto, in prossimità della zona che interessa la vagina o la pelvi. Si ritiene, inoltre, che sia un disturbo della sfera sessuale prevalentemente afferente al sesso femminile. In realtà, può manifestarsi anche tra gli uomini, interessando i genitali. Oggi il termine dispareunia si inserisce in una definizione più ampia di dolore genito-pelvico/disturbo della penetrazione e comprende:
- la vestibolodinia provocata, dolore vulvare superficiale e localizzato al vestibolo (dispareunia superficiale);
- la sindrome dell'elevatore dell'ano, o vaginismo, con contrazione involontaria dei muscoli del pavimento pelvico, quando si tenta o si completa l'ingresso vaginale (dispareunia medio-superficiale);
- un dolore che si verifica durante la penetrazione profonda (dispareunia profonda).
La dispareunia presenta risvolti sia psicologici che relazionali. Questi aspetti, infatti, possono rivelarsi sempre più importanti, in caso si presenti un dolore cronico.

 Cause
Cause
La dispareunia può presentare un’etiologia spesso multifattoriale. Sono diverse, dunque, le cause che vanno ad interagire nella genesi della singola patologia, con quadri clinci che possono afferire a differenti competenze specialistiche, quali:
- urologiche;
- ginecologiche;
- proctologiche;
- fisiatriche;
- neurologiche;
- anestesiologiche.
Localizzare l’area di manifestazione del dolore rappresenta l’aspetto più importante per identificare l’eziologia della dispareunia. La sua origine può essere:
- introitale (o superficiale);
- medio-vaginale;
- profonda.
La donna percepisce, nello stadio preliminare del rapporto, sia le dispareunie superficiali che quelle medio-vaginali. Ciononostante, pur avendo tratti comuni, le due forme sono associate a cause differenti. La dispareunia profonda manifesta, invece, sia sintomi che cause molto diverse dalle precedenti.
Numerosi sono i fattori scatenanti di tipo biologico, che influiscono sulle dispareunie superficiale e medio-vaginale. Tali fattori possono essere di natura infettiva, ormonale, iatrogena vascolare, muscolare e connettivale, quali per esempio:
- vulvodinia disestesica (vulvodinia essenziale);
- vestibulite vulvare;
- vulvovaginiti cicliche;
- dermatosi vulvari;
- anomalie congenite;
- atrofia vulvovaginale;
- cause ostetriche (cicatrici da episiotomia);
- varici vulvari;
- cause urologiche (cistite interstiziale, uretrite);
- cause intestinali (costipazione, proctite);
- cause neurologiche (incluso il dolore neuropatico, lesioni del nervo pudendo);
- cause muscolari (ipertono dei muscoli pelvici, fibromialgia);
- chirurgia oncologica;
- immunitarie;
- vascolari: diabete, aterosclerosi.
Per quanto riguarda, invece, l'eziologia organica della dispareunia profonda, troviamo:
- varicocele pelvico;
- retroversione fissa dell'utero,
- fibromi uterini
- esiti di radioterapia pelvica e/o endovaginale
- sindrome da intrappolamento dei nervi pudendi
- infezioni genitali: cervicite, endometrite, annessite
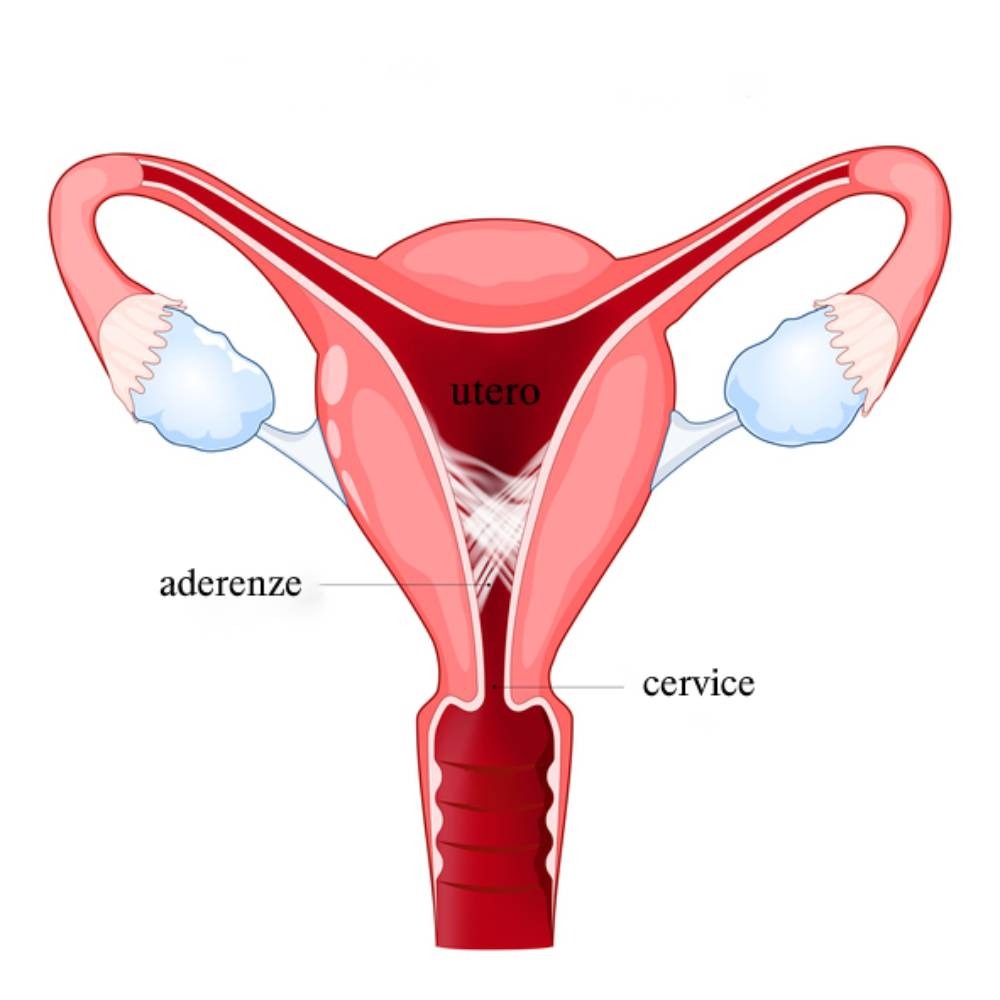
- aderenze pelviche
- patologie del Post-partum: sindrome di Allen-Masters (lacerazione del legamento largo);
- cicatrici da lacerazioni ostetriche;
- sindrome da congestione pelvica;
- malattie infiammatorie intestinali.
 Sintomi
Sintomi
La dispareunia colpisce:
- il 15 - 19% delle donne in età fertile;
- fino al 33 - 39% delle donne in post-menopausa.
L’intensità dei sintomi può andare da una sensazione di lieve dolore ad una sofferenza invece più intensa, provocando sia un disagio considerevole che difficoltà di carattere sociale. Purtroppo, molte donne non ricevono un supporto adeguato in ambito medico, con la conseguente frustrazione legata a diagnosi errate e sbrigative. A riguardo, non a caso, c’è bisogno di un impegno profondo per capire l’articolata natura del dolore sessuale.
Per quanto riguarda la dispareunia medio-vaginale e quella superficiale, esse presentano una differenza, che consiste nella contrazione, che potremmo definire difensiva, del muscolo elevatore dell’ano. Tale contrazione si ha nella dispareunia medio vaginale, al contrario di quella superficiale. Tutte e due, comunque, possono presentare cause di tipo biologico, psicosessuale e affettivo-relazionale.
La Dispareunia si deve considerare di origine psicologica solo quando sia stata esclusa l’influenza di fattori organici.
 Diagnosi
Diagnosi
La diagnosi di dolore genito-pelvico e disturbo della penetrazione o Dispareunia si basa:
- sui sintomi;
- sui risultati di un esame pelvico;
- su criteri specifici nel DSM-5.
Per una cura specifica ed efficace della dispareunia, è essenziale un’accurata diagnosi medica, sia per quanto riguarda la dispareunia che per le altre patologie (urologiche, ginecologiche, vascolari, ecc.) eventualmente ad esse associate.
Per quanto riguarda la sindrome genito-urinaria della menopausa, bisogna specificare che la carenza estrogenica ed androgenica, a livello centrale, può:
- diminuire l’attività dei centri che attivano la risposta sessuale;
- creare o precipitare disturbi dell’affettività, quali ansia e depressione.
Per quanto riguarda l’aspetto urogenitale, può causare:
- secchezza,
- atrofia (ossia, riduzione del volume di organi e tessuti);
- frequenza urinaria;
- facilità alle infezioni, con conseguente disagio e dispareunia.
L’atrofia dell’epitelio cervico-vaginale, e le conseguenti alterazioni dell’ecosistema vaginale, si traducono in quadri citologici e colposcopici di flogosi atrofica. La menopausa rappresenta una sfida endocrina per la salute urogenitale, poiché la privazione degli estrogeni e il declino degli androgeni contribuisce in modo significativo all'involuzione correlata all'età, dei tessuti vulvo-vaginali e del tratto urinario inferiore.
Appena un anno dopo la cessazione delle mestruazioni, circa il 65% delle donne sono interessate dalla sindrome genito-urinaria della menopausa. Dopo sei anni, invece, all’incirca l’84%.
 Cure e Trattamenti
Cure e Trattamenti
Il trattamento della dispareunia è essenziale, in modo da poter successivamente eseguire una terapia sessuologica, che abbia il fine di recuperare completamente la funzionalità in tutte le dimensioni della risposta sessuale.
Trattandosi di una patologia dalle cause multifattoriali, di conseguenza, la cura sarà mirata ad un trattamento che tenga conto delle varie componenti eziologiche. A tal riguardo, la molteplicità delle cure può essere semplificata in tre fasi:
- trattamento delle cause biologiche attuali del dolore;
- trattamento delle cause psicosessuali del dolore;
- trattamento delle cause relazionali di dolore.
- farmaci ansiolitici, che agiscono specificatamente su ansia e irritabilità;
- e antidepressivi, di cui, i più utilizzati sono gli SSRI (Inibitori Selettivi del Reuptake della Serotonina). Tra questi, troviamo: escitalopram, paroxetina, sertralina, citalopram, fluoxetina.
Relativamente la terapia della dispareunia post menopausa, infine, va detto che ci sono varie opzioni terapeutiche efficaci, per il miglioramento del trofismo tissutale, che agiscono positivamente sul rapporto sessuale, evitando la Dispareunia da atrofia, tipica della menopausa. Queste possono essere:
- su base ormonale, quali la terapia estrogenica locale a basse dosi (LET), il Prasterone (DHEA), l'Ospemifene (il primo modulatore selettivo del recettore degli estrogeni SERM);
- su base fisica, sfruttando l’effetto della Radiofrequenza e/o del laser;
- terapie utilizzabili sia dalle le donne sane in post-menopausa, che per popolazioni speciali, comprese le donne con insufficienza ovarica prematura (POI) e le sopravvissute al cancro mammario (BCS);
- la Radiofrequenza quadripolare (non ablativa) viene usata come terapia rigenerativa/riabilitativa locale, grazie alla sua capacità di stimolare la produzione di nuove fibre collagene nei tessuti, oltre a migliorare la vascolarizzazione e ossigenazione tessutale. Tale dispositivo funziona basandosi sul riscaldamento del derma profondo e del tessuto sottocutaneo, mediante onde a radiofrequenza. Queste ultime, essendo in grado di migliorare l’attività della pompa sodio-potassio della membrana fibroblastica, in maniera del tutto naturale, stimolano la produzione di nuovo collagene, elastina e acido ialuronico. Questa tecnologia innovativa, poco invasiva, permette di bypassare l’utilizzo di farmaci, essendo in grado di offrire alle pazienti una valida alternativa, nei casi in cui precedenti le terapie farmacologiche o topiche locali non siano state risolutive, o nei casi in cui queste terapie non siano utilizzabili. Le tempistiche del trattamento, abbastanza brevi, nonché l’assenza di effetti collaterali, fanno di questa metodologia una tecnica agevole e sicura, se in mani esperte.
Bibliografia
- Basson R, Leiblum S, Brotto L, Derogatis L, Fourcroy J, Fugl-Meyer K, Graziottin A, Heiman JR, Laan E, Meston C, Schover L, van Lankveld J, Schultz WW. Revised definitions of women's sexual dysfunction. J Sex Med. 2004; 1: 40-8.
- Binik YM. The DSM diagnostic criteria for vaginismus. Arch Sex Behav. 2010; 39: 278-91.
- Basson R, Berman J, Burnett A, Derogatis L, Ferguson D, Fourcroy J, Goldstein I, Graziottin A, Heiman J, Laan E, Leiblum S, Padma-Nathan H, Rosen R, Segraves K, Segraves RT, Shabsigh R, Sipski M, Wagner G, Whipple B. Report of the international consensus development conference on female sexual dysfunction: definitions and classifications. J Urol.
- 2000; 163: 888-93.
- Laumann EO, Paik A, Rosen RC. Sexual dysfunction in the United States: prevalence and predictors. JAMA 1999, 281: 537-544.
- Friedrich E. Vulvar vestibulitis syndrome. J Reprod Med 1987, 32: 110-114.
- Meana Met al. Dyspareunia: sexual dysfunction or pain syndrome? J Nerv Ment Dis 1997, 185: 561-569.
- Graziottin A. Il ginecologo e la dispareunia in: Leiblum S.R. Rosen R.C. (Eds), Principi e pratica di terapia sessuale.Edizione italiana aggiornata a cura di Alessandra Graziottin, CIC Edizioni Internazionali, Roma, pag. 248-270, 2004.
- Graziottin A. Serafini A. HPV infection in women: psychosexual impact of genital warts and intraepithelial lesions. J Sex Med. 2009; 6: 633-645.
- van Lankveld JJ, Granot M, Weijmar Schultz WC, Binik YM, Wesselmann U, Pukall CF, Bohm-Starke N, Achtrari C. Women's sexual pain disorders. J Sex Med. 2010; 7: 615-31.
- Peters KM, Killinger KA, Carrico DJ, Ibrahim IA, Diokno AC, Graziottin A. Sexual function and sexual distress in women with interstitial cystitis: a case-control study. Urology. 2007; 70: 543-7.
- Graziottin A, Serafini A, Palacios S. Aetiology, diagnostic algorithms and prognosis of female sexual dysfunction. Maturitas. 2009; 63: 128-34.
- Leiblum S.R. Graziottin A. Classificazione dei disturbi sessuali femminili. Nuove prospettive in: Leiblum S.R. Rosen R.C. (Eds), Principi e pratica di terapia sessuale. Edizione italiana aggiornata a cura di Alessandra Graziottin, CIC Edizioni Internazionali, Roma, pag. 115-127, 2004.
- Cha R, Sobel JD. Fluconazole for the treatment of candidiasis: 15 years experience. Expert Rev Anti Infect Ther. 2004; 2: 357-66.
- Mariani, L. Vulvar vestibulitis syndrome: an overview of non surgical treatment. Eur J Obst Gyn 2002; 101: 109-112.
- Calabrò RS, Gervasi G, Marino S, Mondo PN, Bramanti P. Misdiagnosed chronic pelvic pain: pudendal neuralgia responding to a novel use of palmitoylethanolamide. Pain Med. 2010; 11: 781-4.
- Graziottin A, Brotto L 2004 Vulvare Vestibulitis Syndrome: clinical approach. Journal of Sex and Marital Therapy 30: 124-139.
- Al-Azzawi F, Bitzer J, Brandenburg U, Castelo-Branco C, Graziottin A, Kenemans P, Lachowsky M, Mimoun S, Nappi, Graziottin A. Serafini A. Dispareunia: sintomi, segni, terapia
- 86° Congresso nazionale della Società Italiana di Ginecologia ed Ostetricia (SIGO). su "Donna oggi: essere e benessere - La medicina al servizio della donna", Milano, 14-17 novembre 2010
- van Lankveld JJ, Granot M, Weijmar Schultz WC, Binik YM, Wesselmann U, Pukall CF, Bohm-Starke N, Achtrari C. Women's sexual pain disorders. J Sex Med. 2010; 7: 615-31.
- Vincenti E. Graziottin A. Sexual pain disorders: management by anesthetic blocks in: Goldstein I. Meston C. Davis S.Traish A. (Eds), Women's Sexual Function and Dysfunction: Study, Diagnosis and Treatment, Taylor and Francis, London, UK, 2006, p. 524-528.
- Rackow BW, Novi JM, Arya LA, Pfeifer SM Interstitial cystitis is an etiology of chronic pelvic pain in young women J Pediatr Adolesc Gynecol. 2009; 22: 181-5. Leggi altro...
L'informazione presente nel sito deve servire a migliorare, e non a sostituire, il rapporto medico-paziente. In caso di disturbi e/o malattie rivolgiti al tuo medico di base o ad uno specialista.
Cerca i migliori specialisti che si occupano di DispareuniaRevisione Scientifica

Trova il Medico più adatto alle tue esigenze.