Dermatomiosite
La dermatomiosite (DM) è una malattia infiammatoria muscolare idiopatica (a causa sconosciuta). Si caratterizza per uno specifico interessamento cutaneo, diverso dall’interessamento muscolare della polimiosite. Tale patologia è rara e può avere caratteristiche molto variabili. Se, infatti, alcuni pazienti possono presentare un’associazione con patologie tumorali, altri ancora possono presentarla con altre malattie autoimmuni (quali sindromi da sovrapposizione o overlap). In alcuni casi, i pazienti affetti da dermatomiosite possono manifestare anticorpi ad alto titolo, mentre in altri casi tali anticorpi possono essere assenti.
Si possono distinguere due forme:
- una giovanile (con un picco di età a 10 anni);
- una seconda tipologia ad ampio picco di incidenza, tra i 40 ed i 60 anni.
L’incidenza della patologia è di 2-19 casi/un milione di abitanti. Generalmente, inoltre, le donne sono colpite circa il doppio degli uomini.
 Cause
Cause
Ad oggi, l’eziologia della dermatomiosite è poco chiara. Tuttavia, nel determinare la patologia, si fondano elementi:
- genetici;
- ambientali;
- ormonali;
- infettivi.
Tra i fattori genetici, ve ne sono alcuni di fondamentale importanza: HLA DRB1*0301 e DQA1*0501. Tali fattori sono un importante rischio per le maggiori forme cliniche di polimiosite e dermatomiosite.
Secondo alcune ricerche, vi sarebbe una maggior frequenza di esordio nei mesi primaverili ed estivi. Inoltre, in passato, sono stati proposti come fattori scatenanti anche agenti infettivi come virus, batteri e protozoi (Toxoplasma gondii). Allo stesso tempo, vi è la possibilità che ad innescare il processo autoimmune possano essere:
- vaccini;
- immunoglobuline anti-virali;
- farmaci antiinfiammatori, chemioterapici ed antibiotici;
- statine.
 Sintomi
Sintomi
Generalmente, il sintomo più tipico e ad esordio più precoce è la debolezza muscolare (miastenia), la quale interessa prevalentemente la muscolatura prossimale degli arti.
La sintomatologia esordisce, nella maggior parte dei casi, in modo silenzioso. Spesso, infatti, il paziente non prova dolore e, tale circostanza, può rappresentare un motivo di ritardo nella diagnosi. Oltre alla muscolatura degli arti, possono essere coinvolti tutti i distretti muscolari, compresi quelli di:
- deglutizione,
- respirazione,
- fonazione (con rispettivi sintomi di disfagia, dispnea e disfonia).
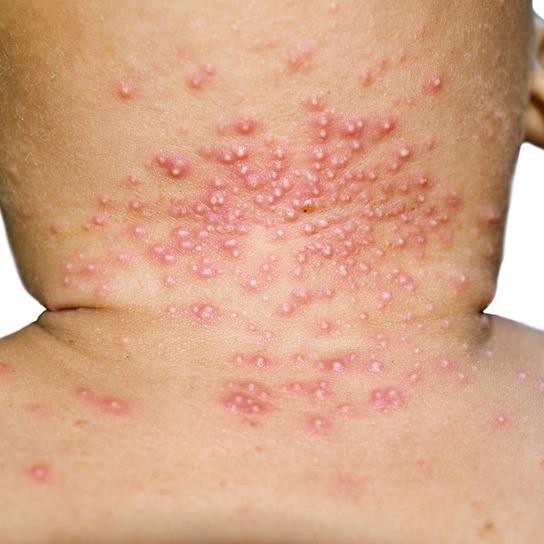
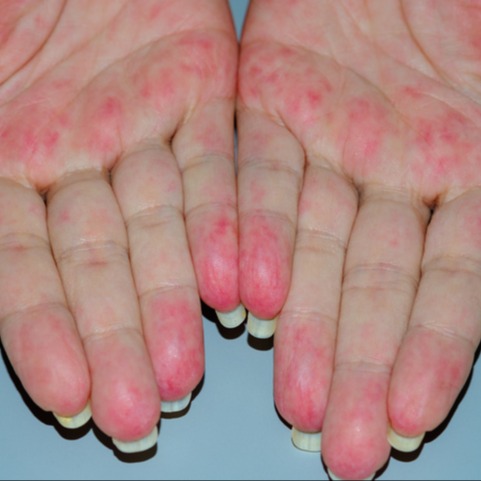
Il coinvolgimento cutaneo, invece, si manifesta comunemente con
- rash eliotropo: colorazione violacea delle palpebre superiori, bilaterale e talora associata ad edema che si verifica nel 25% dei pazienti circa;
- “papule di Gottron”, papule o placche di colore rosso scuro, leggermente rilevate, che possono manifestarsi all’altezza delle prominenze ossee o delle sporgenze articolari (gomiti, ginocchia, malleoli);
- segno dello scialle: analoga lesione che si estende a fronte, collo, spalle, tronco e viso.
- lesioni cutanee meno caratteristiche (tra le quali teleangectasie periungueali, aree di alopecia, lesioni simil-psoriasiche, dermatite seborroica, calcinosi vasculite cutanea e ipercheratosi delle mani).
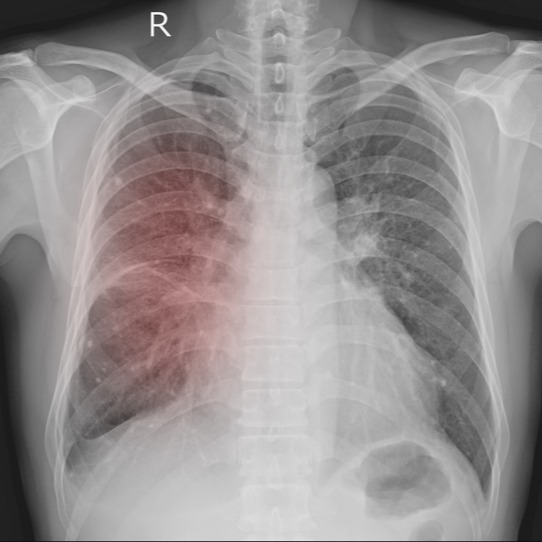
La patologia può presentare anche manifestazioni di artrite, pneumopatia interstiziale, coinvolgimento esofageo (con conseguente difficoltà nella deglutizione) e manifestazioni cardiache.
Nel 10-30% dei pazienti, la dermatomiosite è una malattia paraneoplastica. Generalmente, infatti, si associa alla presenza di un tumore nel paziente, mentre regredisce in seguito alla terapia antitumorale. Tale circostanza è, in genere, più comune nel sesso femminile, in età avanzata e nei casi di patologia particolarmente resistenti alle terapie immunosoppressive.
Tuttavia, si consiglia uno screening oncologico in tutti i pazienti che si presentano all’osservazione medica con sospetto o una diagnosi di dermatomiosite.
 Diagnosi
Diagnosi
È necessario, al fine di avere una certezza diagnostica, che lo specialista effettui un’attenta anamnesi ed un completo esame obiettivo. Entrambi mirano ad identificare i molteplici segni e sintomi di questa patologia. In un secondo momento, si prosegue con il dosaggio sierico degli enzimi muscolari, che generalmente si innalzano:
- creatinchinasi (CK);
- latticodeidrogenasi (LDH);
- aldolasi.
Anche le transaminasi GOT e GPT sono spesso consensualmente elevate.
Al fine di confermare il sospetto clinico, si raccomanda di effettuare:
- biopsia delle lesioni cutanee;
- studio elettromiografico e bioptico dei muscoli coinvolti;
- ricerca di anticorpi specifici o associati alla dermatomiosite (i principali sono ANA, Anti-Jo1, anti Mi-2, anti-SRP);
- screening oncologico, al fine di escludere una forma paraneoplastica.
Con maggior riferimento alla variante denominata “sindrome da antisintetasi”, bisogna praticare delle prove di funzionalità respiratoria ed una tomografia computerizzata (TC) ad alta risoluzione del polmone. La cardiopatia, invece, è analizzata mediante elettrocardiogramma ed ecocardiogramma. Nel 1975, Bohan e Peter hanno stabilito i criteri diagnostici per la dermatomiosite, i quali sono:
- debolezza simmetrica della muscolatura periferica;
- innalzamento dei livelli sierici degli enzimi muscolari;
- anomalie elettromiografiche suggestive di miopatia;
- biopsia muscolare caratterizzata da infiltrato infiammatorio, degenerazione o atrofia;
- rash cutaneo tipico della dermatomiosite.
 Rischi
Rischi
Generalmente, gli eventuali rischi nei quali possono incorrere i pazienti affetti da dermatomiosite sono rappresentati:
- fenomeno di Raynaud;
- malattie del tessuto connettivo (come lupus e sclerodermia);
- infezioni;
- compromissione cardiaca (miocardite);
- malattie polmonari.
 Cure e Trattamenti
Cure e Trattamenti
Nella maggior parte dei casi, la terapia di prima linea comprende i corticosteroidi. Tali farmaci, a seconda del quadro clinico del paziente, possono essere somministrati in dose e modalità variabili.
Al fine di controllare le lesioni cutanee, in associazione ai cortisonici, sono somministrati antimalarici di sintesi (come l’idrossiclorochina).
Per indurre o mantenere la remissione, di frequente bisogna associare nella terapia anche un immunosoppressore (come Ciclofosfamide, Azatioprina, Metotressato o Mofetil Micofenolato). Nelle forme più resistenti, invece, frequentemente, si ricorre alle immunoglobuline endovenose ad alte dosi (IVIg).
Come terapie di seconda linea, le quali sono generalmente riservate a casi molto severi, si possono considerare sia gli inibitori della calcineurina (Tacrolimus), che farmaci biologici anti TNF-alfa. Allo stesso grado, sono fondamentali anche la terapia topica con fotoprotettori o steroidi e la terapia sintomatica per le varie manifestazioni cliniche presentate.
Bibliografia
- Amerio, Paolo. Dermatomiosite-Polimiosite. SICS Editore, 2015.
- DeWane, Madeline E., Reid Waldman, and Jun Lu. "Dermatomyositis: clinical features and pathogenesis." Journal of the American Academy of Dermatology 82.2 (2020): 267-281.
- Ortigosa, Luciena Cegatto Martins, and Vitor Manoel Silva dos Reis. "Dermatomiosite." Anais Brasileiros de Dermatologia 83 (2008): 247-259.
L'informazione presente nel sito deve servire a migliorare, e non a sostituire, il rapporto medico-paziente. In caso di disturbi e/o malattie rivolgiti al tuo medico di base o ad uno specialista.
Cerca i migliori specialisti che si occupano di DermatomiositeRevisione Scientifica

Trova il Medico più adatto alle tue esigenze.