Le dermatofitosi sono patologie infettive causate da funghi dermatofiti. In dermatologia, le dermatofitosi di rilievo possono colpire la pelle, le unghie e i capelli.
Esistono diversi tipi di dermatofitosi:
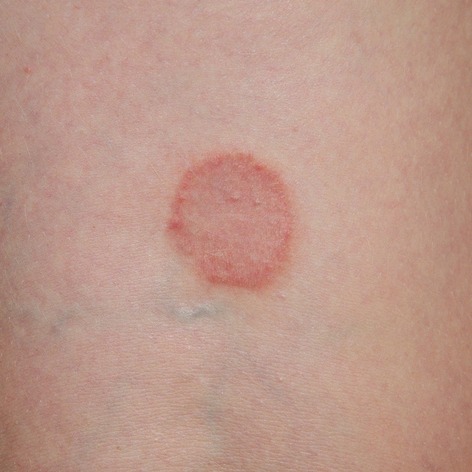
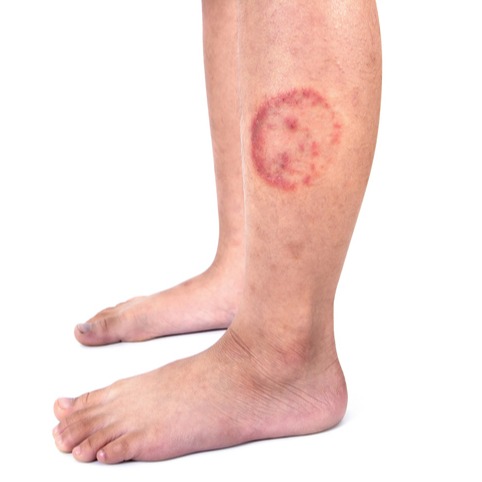
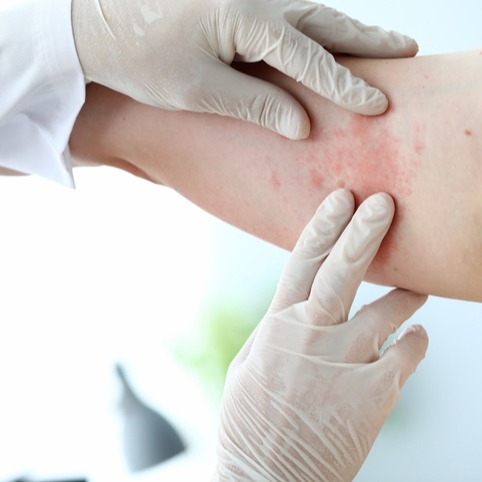
- tinea corporis: nota anche come “tigna del corpo”. Questa forma di dermatofitosi colpisce la pelle non coperta da capelli, come il tronco, le braccia o le gambe. Si manifesta con eruzioni cutanee circolari, pruriginose, rosse e squamose;
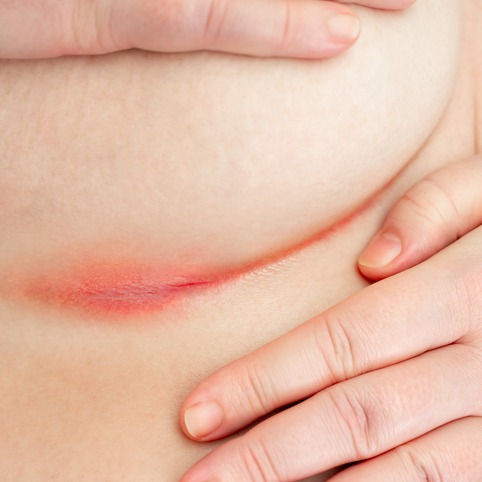
- tinea cruris: comunemente nota come “tigna inguinale”, questa dermatofitosi colpisce l’area inguinale e interna delle cosce. Si presenta con eruzioni cutanee rosse e pruriginose che possono estendersi lungo la linea del bikini;
- tinea pedis: nota anche come “piede d’atleta”, questa forma di dermatofitosi colpisce i piedi, in particolare gli spazi tra le dita e la pianta. Può causare prurito, bruciore, rossore, desquamazione della pelle e formazione di vesciche;
- tinea capitis: questa forma di dermatofitosi colpisce il cuoio capelluto e può causare prurito, desquamazione della pelle, perdita di capelli e la comparsa di chiazze o puntini calvi;
- tinea unguium: comunemente nota come “onicomicosi”, questa forma di dermatofitosi coinvolge le unghie delle mani o dei piedi. Può causare ispessimento, colorazione giallastra o biancastra, fragilità e distacco dell’unghia dall’alto o dai lati.
La dermatofitosi è causata da funghi dermatofiti e si diffonde attraverso il contatto diretto con una persona o un animale infetto o con superfici contaminate. La condizione è più comune in ambienti caldi, umidi e affollati come palestre, piscine o spogliatoi.
 Cause
Cause
La causa delle dermatofitosi sono dei funghi appartenenti alla famiglia Arthrodermataceae, costituita da 9 generi: Epidermophyton, Microsporum, Nannizzia, Trichophyton, Paraphyton, Lophophyton, Guarromyces, Ctenomyces and Arthroderma.
In dermatologia i generi più comunemente in causa sono: Epidermophyton, Trichophyton e Microsporum. Tali funghi necessitano di cheratina (contenuta in pelle, unghie e capelli) per la propria proliferazione.
Tra i principali fattori favorenti l’infezione si segnalano:
- calore e umidità: le condizioni calde e umide favoriscono la crescita dei funghi dermatofiti, rendendo gli ambienti come palestre, piscine, docce comuni e spogliatoi luoghi ideali per la trasmissione dell’infezione;
- pelle umida o danneggiata: la pelle umida o danneggiata offre un ambiente ideale per la crescita dei funghi, rendendo più probabile l’insorgenza dell’infezione. Traumi cutanei, graffi, abrasioni o lesioni cutanee forniscono ai funghi una via di ingresso nella pelle;
- contatto diretto con persone o animali infetti: il contatto diretto con persone o animali che sono infetti da dermatofitosi può trasmettere l’infezione. Gli animali domestici, in particolare i gatti e i cani, possono trasmettere la tinea capitis (tigna) agli esseri umani;
- condivisione di oggetti personali: la condivisione di asciugamani, indumenti, calzature o strumenti per la cura personale può trasmettere l’infezione da una persona infetta a un’altra;
- scarpe strette: indossare scarpe strette per lunghi periodi, specialmente in ambienti caldi e umidi, può favorire la crescita dei funghi e aumentare il rischio di sviluppare dermatofitosi ai piedi.
Questa condizione è altamente contagiosa, ed è quindi essenziale adottare misure preventive per ridurre il rischio di diffusione dell’infezione.
 Sintomi
Sintomi
I sintomi della dermatofitosi possono variare a seconda della parte del corpo interessata e dalla gravità dell’infezione. Possiamo pertanto ritrovare:
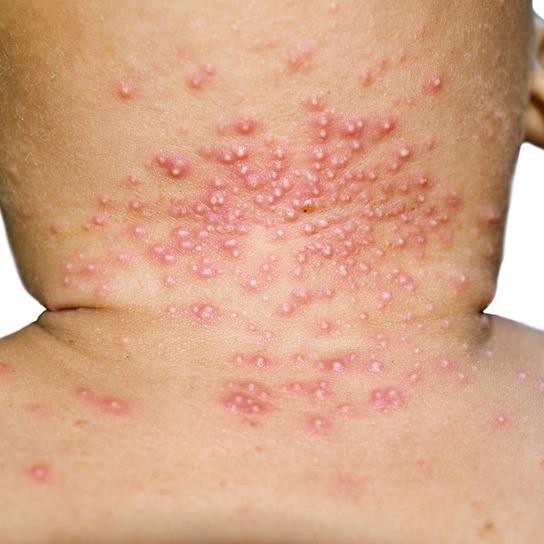
- dermatofitosi del cuoio capelluto: a livello del cuoio capelluto possiamo avere desquamazione, rossore, capelli spezzati o caduti con aree di alopecia, pustole e prurito/bruciore;
- dermatofitosi delle unghie: a livello delle unghie si può evidenziare fragilità con distacco della lamina ungueale (onicolisi), ispessimento del letto ungueale (ipercheratosi subungueale), alterazione del colore dell'unghia con chiazze di colore dal biango al giallo-arancio;
- dermatofitosi della pelle: a livello della pelle si possono mostrare chiazze arrossate e con bordo desquamante, che si estendono formando cerchi concentrici con tendenza alla risoluzione al centro. Vi possono essere inoltre pustole e caduta dei peli.
 Diagnosi
Diagnosi
La diagnosi di dermatofitosi di solito coinvolge una combinazione di esami. L’iter avviene generalmente come segue:
- esame obiettivo: il dermatologo esamina attentamente l’area interessata della pelle, dei capelli o delle unghie per valutare la presenza di sintomi tipici della dermatofitosi;
- esame micologico microscopico diretto: vengono esaminati a microscopio frammenti di pelle, unghie e capelli, evidenziando la presenza del fungo. È l'esame principale, il più specifico e sensibile;
- luce di Wood: una luce ultravioletta che in determinate dermatofitosi può mostrare una fluorescenza verde;
- esame colturale: frammenti di pelle, unghie o capelli vengono messi in un terreno di coltura che tenta nei limiti del possibile, di favorire la crescita di eventuali dermatofiti presenti. Può presentare un alto tasso di falsi negativi (il fungo, pur essendo presente, non riesce a crescere in coltura). Può servire per differenziare quale specie di dermatofita ha causato l'infezione.
La diagnosi accurata della dermatofitosi è fondamentale per avviare un trattamento adeguato, prevenire la diffusione dell’infezione e ridurre le possibili complicazioni associate.
 Rischi
Rischi
Le dermatofitosi non trattate sono estremamente contagiose. La pelle rovinata dal fungo può far penetrare batteri che possono causare infezioni molto severe (erisipela, fascite, gangrena). Tra i rischi e le complicazioni, possiamo trovare:
- diffusione dell’infezione: se non trattata, l’infezione fungina può diffondersi ad altre parti del corpo o ad altre persone attraverso il contatto diretto;
- infezioni secondarie: le lesioni cutanee causate dalla dermatofitosi possono diventare portali di ingresso per batteri nocivi, aumentando il rischio di infezioni batteriche secondarie. Queste infezioni possono peggiorare i sintomi e richiedere un trattamento aggiuntivo;
- discomfort: i sintomi della dermatofitosi possono influire negativamente sulla qualità della vita della persona colpita. Il prurito intenso, ad esempio, può essere particolarmente fastidioso e disturbare il sonno e le attività quotidiane;
- contagiosità: la dermatofitosi è altamente contagiosa e può essere trasmessa ad altre persone attraverso il contatto diretto o indiretto con le aree infette della pelle, dei capelli o delle unghie. Questo può causare “focolai” tra i membri di una famiglia, compagni di squadra sportiva o persone che condividono spazi comuni in palestra e in piscina;
- recidive: senza un trattamento adeguato o senza adottare misure preventive, la dermatofitosi può recidivare o persistere nel tempo. Questo può richiedere trattamenti ripetuti e comportare un maggiore disagio e stress per la persona colpita.
Un trattamento precoce può aiutare a prevenire complicazioni di questo tipo e a promuovere una rapida guarigione. Le opzioni disponibili sono diverse, ma è fondamentale che siano prescritte da un medico specialista a seguito di attenta valutazione clinica.
 Cure e Trattamenti
Cure e Trattamenti
Le dermatofitosi localizzate e circoscritte della pelle e delle unghie possono essere trattate con antimicotici in crema o smalto.
Le dermatofitosi estese della pelle e delle unghie e quelle che riguardano il cuoio capelluto richiedono anche terapia con farmaci antimicotici sistemici (terbinafina, griseofulvina, derivati imidazolici).
È importante monitorare attentamente la risposta al trattamento e informare il medico di eventuali cambiamenti nei sintomi o nell’efficacia del trattamento.
È importante che il trattamento segua l’attenta valutazione di un medico specialista, per poter essere personalizzato sulle reali esigenze del paziente. Ciò potrà aiutare a prevenire complicazioni e promuovere una rapida guarigione.
Per quanto riguarda la prevenzione, è consigliato:
- igiene e cura della pelle: mantenere la pelle pulita e asciutta è fondamentale per prevenire la diffusione dell’infezione e favorire la guarigione. È consigliabile lavare regolarmente le aree infette con acqua tiepida e un detergente delicato, quindi asciugare accuratamente, tamponando con un asciugamano pulito. Evitare di condividere asciugamani, indumenti o strumenti per la cura personale per evitare la diffusione dell’infezione;
- igiene dei piedi: per le infezioni fungine ai piedi (piede d’atleta), è importante mantenere i piedi asciutti e puliti, cambiare regolarmente calze e scarpe ed evitare di camminare a piedi nudi in luoghi pubblici come palestre o piscine;
- trattamento delle superfici contaminate: disinfettare superfici, oggetti personali, scarpe e indumenti contaminati può aiutare a ridurre il rischio di reinfezione o diffusione dell’infezione ad altri membri della famiglia;
- evitare fattori di rischio: evitare fattori di rischio noti per l’infezione fungina, come l’umidità eccessiva, il sudore eccessivo, l’uso di scarpe strette o il contatto con persone o animali infetti.
Bibliografia
- Gupta KA, Cooper EA. Update in Antifungal Therapy of Dermatophytosis. Mycopathologia (2008) 166:353–367
- Dastghaib L, Azizzadeh M, Jafari P. Therapeutic options for the treatment of tinea capitis: griseofulvin versus fluconazole. J Dermatolog Treat. 2005;16:43–6.
- Mock M, Monod M, Baudraz-Rosselet F, Panizzon RG. Tinea capitis dermatophytes: susceptibility to antifungal drugs tested in vitro and in vivo. Dermatology 1998; 197(4): 361±7.
L'informazione presente nel sito deve servire a migliorare, e non a sostituire, il rapporto medico-paziente. In caso di disturbi e/o malattie rivolgiti al tuo medico di base o ad uno specialista.
Cerca i migliori specialisti che si occupano di DermatofitosiRevisione Scientifica

Trova il Medico più adatto alle tue esigenze.