Che cos'è il Diabete Mellito?
Il diabete mellito è una malattia del metabolismo caratterizzata dalla presenza di un'elevata concentrazione di uno zucchero (glucosio) nel sangue (iperglicemia) che provoca alterazioni a carico dei vasi sanguini di tutto l'organismo, con predilezione per quelli di minor diametro (capillari).
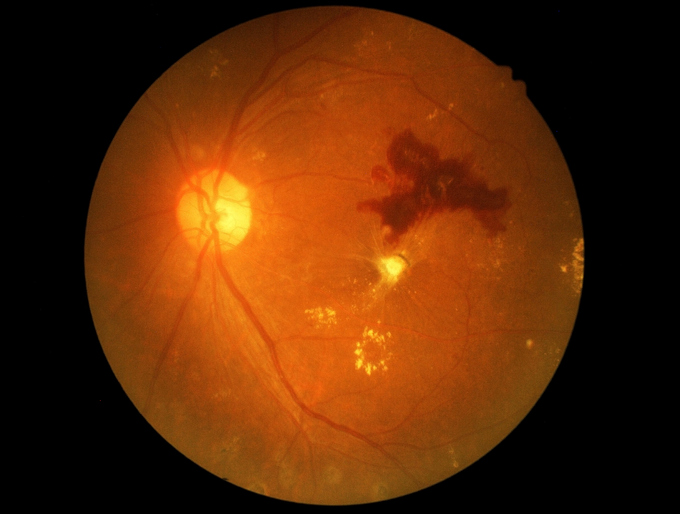
Che cos'è la retinopatia diabetica?
Con il termine "retinopatia diabetica" si intendono le alterazioni dei capillari della retina (lo strato di rivestimento interno dell'occhio, più nobile ed indispensabile per la visione). Esistono due forme principali di retinopatia diabetica:
- retinopatia diabetica non proliferante: meno grave. In essa prevalgono le modificazioni legate alla trasudazione di fluidi (edema) dalle pareti alterate dei vasi con accumulo intraretinico di sostanze grasse e proteiche provenienti dal sangue (essudati duri). I vasi alterati possono sanguinare e produrre emorragia retiniche o presentare zone di indebolimento localizzato della parete con dilatazione (microaneurismi). I disturbi visivi si manifestano quando queste alterazioni arrivano a coinvolgere la parte centrale della retina (macula);
- retinopatia diabetica proliferante: più grave. In essa nprevalgono i segni legati all'occlusione dei capillari retinici ed alla comparsa di zone più o meno estese di sofferenza retinica da ridotta ossigenazione (essudati cotonosi, aree ischemiche). L'ischemia stimola la formazione di vasi retinici anomali che hanno una parete molto fragile e facilmente possono dare luogo ad emorragie intraoculari anche massive (emovitreo) e/o alla formazione di tessuto fibroso che contraendosi progressivamente esercita trazione sulla retina fino a causarne il distacco (distacco di retina trattivo). La retinopatia diabetica proliferante, generalmente, si accompagna ad un deterioramento marcato della funzione visiva che, a volte, può verificarsi anche in maniera improvvisa, come in caso di emovitreo.
Chi rischia di sviluppare la retinopatia diabetica?
Sia i pazienti diabetici di tipo I (giovanile, insulino-dipendente), che quelli affetti da diabete di tipo II (dell'anziano, non-insulino-dipendente) possono sviluppare una retinopatia diabetica. La retinopatia diabetica costituisce una delle cause più frequenti di cecità nella popolazione occidentale compresa tra i 20 ed i 74 anni di età.
Come si fa la diagnosi di retinopatia diabetica?
Aspetti anche gravi della malattia possono svilupparsi senza produrre sintomi significativi per il paziente, ed in questi casi di diagnosi tardiva i risultati sono spesso insoddisfacenti, nonostante l'attuazione di tutti i possibili sforzi terapeutici.
I diabetici di tipo I dovrebbero essere sottoposti ad esame della retina (esame del fondo oculare) entro 5 anni dalla diagnosi di diabete, mentre i diabetici di tipo II al momento della diagnosi stessa. I controlli successivi vengono effettuati ogni anno, o ad intervalli di tempo inferiore se la situazione lo richiede.
Ad esclusivo giudizio dello specialista oftalmologo può essere richiesta una fluorangiografia allo scopo di seguire meglio l'evoluzione della retinopatia diabetica e pianificare eventuali trattamenti. Questo esame consiste nell'iniezione di un colorante (fluoresceina) da una vena del braccio e l'esecuzione successiva di una serie di fotografie della retina (durata media: 15 minuti). E' di solito ben tollerato (alcuni pazienti possono lamentare nausea), il colorante iniettato tinge la pelle e colora le urine di giallo per circa un giorno.
Come prevenirla?
E' fondamentale che il paziente diabetico venga visitato periodicamente da un medico specialista oculista che, con l'esame del fondo oculare, può rilevare precocemente la comparsa di lesioni iniziali della retina e stabilire, per ogni caso, l'intervallo di tempo per i controlli successivi, così come l'utilità di eventuali intervalli terapeutici, finalizzati sia a mantenere nella norma la permeabilità vasale sia a ridurre la sofferenza ischemica della retina.
E' stato dimostrato che il mantenimento di un buon controllo metabolico, soprattutto attraverso il compenso glicemico, rallenta lo sviluppo e la progressione della retinopatia diabetica.
Oltre alle terapie consigliate dallo specialista diabetologo, è importante seguire norme dietetiche volte ad evitare eccessivi apporti calorici. Anche l'esercizio fisico aiuta il controllo della glicemia. La pressione arteriosa, quando elevata, deve essere contenuta entro i valori normali perché l'ipertensione aggrava i danni causati dal diabete nell'occhio come in altri distretti dell'organismo.
Le pazienti in gravidanza devono essere sottoposte a controlli clinici ravvicinati poiché la gravidanza può accelerare la progressione della retinopatia diabetica.
E' pertanto evidente che i migliori risultati si ottengono se tutti i medici specialisti collaborano insieme al fine di stabilire la migliore condotta terapeutica.
Come e quando si cura la Retinopatia Diabetica?
E' dimostrato che il trattamento precoce della retinopatia diabetica può impedire, o quanto meno ,rallentare la sua progressione. Se lasciata a se stessa, invece, questa malattia può avere effetti devastanti per la funzione visiva, fino alla cecità.
Le forme non proliferanti e quelle proliferanti iniziali possono essere efficacemente trattate con la laserterapia, eseguita in anestesia locale in regime ambulatoriale. Applicando il trattamento laser sulle aree malate della retina si può ridurre l'edema associato, bruciare le aree ischemiche che stimolano la crescita di vasi anomali e distruggere direttamente i vasi anomali.
Negli ultimi anni casi selezionati di retinopatia diabetica non proliferante e proliferante vengono trattati con l'iniezione intravitreale di alcuni farmaci, spesso con effetti rilevanti sulla regressione dell'edema e sulla neovascolarizzazione della retina ed in particolare sul recupero della funzione visiva.
I casi avanzati, complicati da emorragie endoculari persistenti e/o con distacco della retina trattivo, vengono sottoposti ad intervento chirurgico di vitrectomia. Quest'ultimo viene eseguito solitamente in anestesia generale, il contenuto gelatinoso interno (vitreo) viene aspirato e, con esso, il sangue eventualmente presente, le membrane fibrovascolari vengono sezionate e la retina riposizionata.
Bibliografia
- Aiello, Lloyd M. "Perspectives on diabetic retinopathy." American journal of ophthalmology 136.1 (2003): 122-135.
- Belloni, Sergio, et al. "Retinopatia diabetica e trattamento laser." L’occhio, le sue malattie e le sue cure (2011): 401-416.
- Di Stanislao, Carlo, Emilio Simongini, and Mauro Navarra. "Retinopatia diabetica."
- Moreno, A., M. Lozano, and P. Salinas. "Retinopatia diabetica." Nutrición Hospitalaria 28 (2013): 53-56.
- Wang, Wei, and Amy CY Lo. "Diabetic retinopathy: pathophysiology and treatments." International journal of molecular sciences 19.6 (2018): 1816.


